Patellofemorale pijn (PFP) is de meest gestelde diagnose bij anterieure kniepijn. De hoogste prevalentie wordt gezien bij sportieve adolescenten (10-18 jaar). De incidentie is 7% in de gemiddelde populatie, maar kan oplopen tot 40% in de actieve populatie.1,2 Vaak ontstaat PFP geleidelijk met een – voor de patiënt – onduidelijke oorzaak, maar het kan ook ontstaan in de revalidatie na een trauma of operatie.
Ondanks behandeling heeft ongeveer de helft van alle patiënten met PFP na twee jaar nog steeds klachten.
Bij 70-90% van de patiënten keren klachten terug nadat er een periode zonder klachten is geweest. Er lijkt zelfs een relatie te zijn tussen PFP op jonge leeftijd en het ontwikkelen van patellofemorale artrose op latere leeftijd.1
Het moge duidelijk zijn dat PFP geen zelflimiterende aandoening is. Een adequate, in de meeste gevallen niet-operatieve behandeling is voor patiënten essentieel. Dit tweedelige artikel gaat daarom in op de diagnostiek van PFP en de invloed van de beweegketen (deel 1) en op de niet-operatieve behandeling van de adolescente sporter met PFP (deel 2).
Terminologie
Allereerst is het nodig om voor eens en voor altijd duidelijkheid te geven over hoe de aandoening heet. Zoals in de inleiding spreken we van patellofemorale pijn.2 Synoniemen die gebruikt worden zijn patellofemoraal pijnsyndroom (PFPS), retropatellaire chondropathie, chondromalacie patellae of runner’s knee. Een groep experts op het gebied van de behandeling van en onderzoek naar PFP raadt echter aan deze synoniemen niet meer te gebruiken.2
Anamnese
- Ondanks dat PFP inderdaad als diagnose overblijft door het uitsluiten van andere diagnoses, zijn er toch een aantal typische anamnestische kenmerken:
- Diffuse pijnklachten rondom of achter de patella.
- De pijn neemt toe bij ten minste één van de volgende flexiebelastende activiteiten (meestal tussen de 45° en 60° flexie): squatten, traplopen, lang zitten met gebogen knieën, opstaan vanuit zit, joggen of springen.
- Pathomechanisch gezien ligt de oorzaak van PFP waarschijnlijk in een veranderde kinematica van het patellofemorale gewricht, die tot uiting komt bij actief (en belast) bewegen, maar niet bij onbelast passief bewegen van de knie.3,4
- De pijn neemt af in extensie. Patiënten met PFP staan graag met gestrekte knieën en lopen graag op schoenen met platte zolen.
- Soms zijn crepitaties, pseudo slotklachten of giving way aanwezig.
Meestal is er geen zwelling van de knie aanwezig; soms is er een minimale zwelling maar dan vooral diffuus rondom de patella.2,3
In tabel 1 zie je de klinimetrische eigenschappen van twee anamnestische1 kenmerken. De andere kenmerken zijn simpelweg nooit onderzocht. De hoge sensitiviteit houdt in dat je bij afwezigheid van dit kenmerk redelijk zeker weet dat het niet om PFP gaat. De andere eigenschappen zijn dusdanig laag (specificiteit < 0.80, LR+ < 10) of hoog (LR- > 0.10) dat ze weinig zeggen over de kenmerken. Dit betekent dat je bij aanwezigheid van het kenmerk nog niet zeker weet dat het om PFP gaat. Ook andere aandoeningen, zoals patellatendinopathie of patellofemorale artrose, kunnen namelijk deze klachten geven.
| anamnestisch kenmerk | sensitiviteit | specificiteit | positieve likelihood ratio | negatieve likelihood ratio |
|---|---|---|---|---|
| pijn bij squatten | 0.91 - 0.94 | 0.46 - 0.50 | 1.7 - 1.8 | 0.1 - 0.2 |
| pijn bij traplopen | 0.75 - 0.94 | 0.43 - 0.45 | 1.3 - 1.7 | 0.1 - 0.6 |
Tabel 1 | Klinimetrische eigenschappen van anamnestische kenmerken bij PFP.
Invloed van de beweegketen
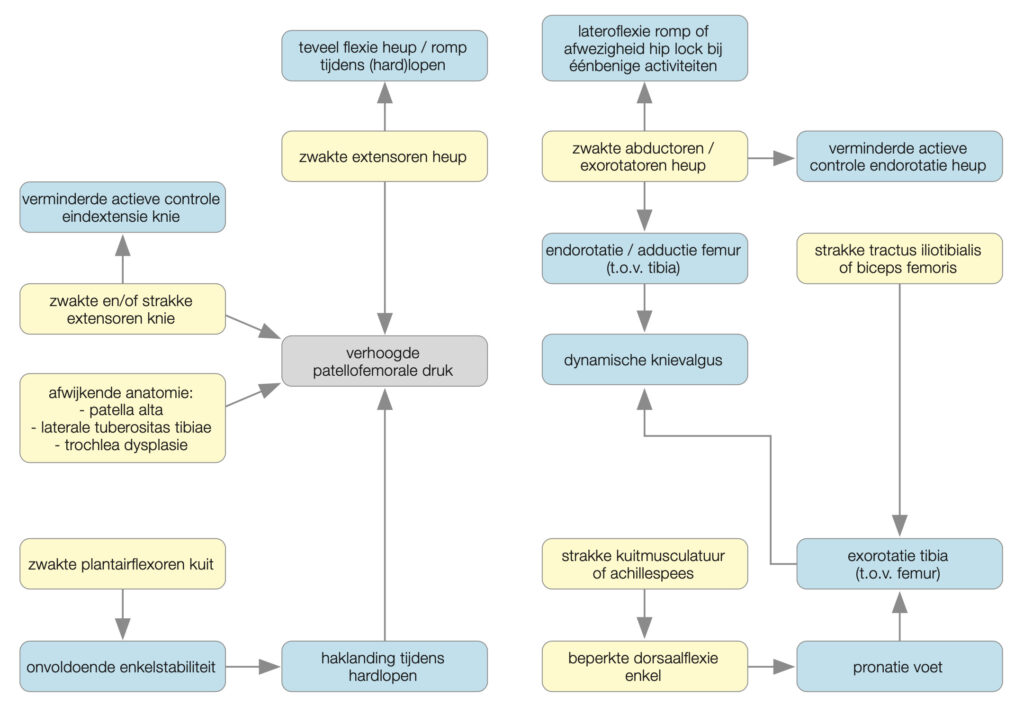
In het onderzoek ga je, behalve naar de bovengenoemde typische anamnestische kenmerken, ook op zoek naar intrinsieke factoren in de beweegketen die invloed hebben op de kinematica van het patellofemorale gewricht en van invloed kunnen zijn op het ontstaan of onderhouden van de klachten. Figuur 1 geeft een overzicht van de meest voorkomende factoren, maar er zijn er meer. Al deze factoren zorgen relatief gezien voor een lateraalverplaatsing van de patella ten opzichte van het femur, waardoor er continu een kleiner contactoppervlak tussen beide is. De druk op het kraakbeen en het bot van de patella neemt toe en de metabole activiteit van het subchondrale bot wordt hoger. Dit mechanisme zorgt ervoor dat er relatief meer water in het bot aanwezig is, waardoor de druk in het bot toeneemt. Deze verhoogde druk stimuleert de drukgevoelige nociceptoren, met pijn als gevolg.1,3 En dat is dus patellofemorale pijn! Denk naast deze intrinsieke factoren ook aan extrinsieke factoren, zoals wisseling van (sport)schoenen, het plotseling verhogen van de trainingsbelasting, het stoppen van fysieke activiteit, of psychosociale factoren. Zoals blijkt uit figuur 1 zijn er zowel proximale als distale factoren in de beweegketen die invloed hebben op de knie. Het is interessant om een aantal (pijnlijke) activiteiten van de patiënt te filmen – bijvoorbeeld een (eenbenige) squat, traplopen (step down) of joggen – en vervolgens een analyse van deze beweging te maken. In figuur 2 (proximale intrinsieke factor) en figuur 3 (distale intrinsieke factor) staan twee voorbeelden van intrinsieke factoren in de beweegketen die een rol kunnen spelen bij een patiënte met anterieure kniepijn. Na de bewegingsanalyse volgt het lichamelijk onderzoek. Het is belangrijk om deze twee componenten aan elkaar te koppelen en te beredeneren of je op die manier behandelbare grootheden kunt vinden die mogelijk gerelateerd zijn aan de aanwezige pijnklachten.


het standbeen, of op z’n minst op gelijke hoogte. De rode lijn laat echter duidelijk zien dat de knie van het zwaaibeen lager ‘hangt’. Daarnaast is er onvoldoende controle van de romp in het transversale vlak te zien, omdat de armen ook zijwaarts bewegen.
Lichamelijk onderzoek
Er bestaat geen klinische test die op zichzelf de diagnose PFP kan bevestigen. De enige test die zinvol kan zijn, is het provoceren van lokale pijn door palpatie van de mediale en laterale patellaranden. Bij ongeveer driekwart van de patiënten die bij deze test meer pijn ervaren dan aan de contralaterale zijde, is er sprake van PFP.2 Wel is deze informatie lastig te interpreteren als de patiënt beiderzijds klachten heeft. Clarke’s test, ook wel de patellar grind test genoemd, waarbij pijn wordt geprovoceerd door het aanspannen van de m. quadriceps
terwijl de bovenpool van de patella wordt tegengehouden door de onderzoeker, heeft geen diagnostische waarde en wordt daarom ook afgeraden om uit te voeren.2
Naast de provocatietest, die overigens beter aan het einde van het lichamelijk onderzoek kan worden uitgevoerd dan aan het begin, ga je op zoek naar behandelbare grootheden die te relateren zijn aan de intrinsieke factoren (zie figuur 1).
Een overzicht van belangrijke testen:
- Inspectie in stand: Hoe is de stand van de voet? Hoe is de stand van het onderbeen ten opzichte van het bovenbeen?
- Mobiliteit en neuromusculaire controle lumbale wervelkolom/bekken.
- Inspectie met de patiënt in rugligging: Hoe is de stand van de patella? Hoe is de stand van de voorvoet?
- Basisfunctie onderzoek van de knie: meestal zie je geen beperkingen in beweeglijkheid van het kniegewricht of het patellofemorale gewricht.
- Basisfunctie onderzoek van de heup en enkel: veel voorkomende beperkingen in beweeglijkheid zijn een endorotatie- of extensiebeperking van de heup en een dorsaalflexiebeperking van de enkel. Neem ook altijd de belaste dorsaalflexie mobiliteit van de enkel (via de lunge-wall test) mee in je onderzoek.
- Myofasciale lengtetesten, zoals de Thomas test, de Ober test of een combinatie van testen waarbij je in de myofasciale keten onderzoekt.
- Palpatie in de myofasciale keten, voornamelijk om te bekijken of er myofasciale triggerpoints aanwezig zijn. Vaak zijn er actieve triggerpoints aanwezig in de mm. gluteï en quadriceps.
- Eventueel krachttesten van de heupextensoren, heupabductoren / exorotatoren, knie-extensoren, knieflexoren en plantairflexoren van de enkel.
Differentiaaldiagnoses
Naast het uitsluiten van enkele zeldzame rode vlaggen, zoals een reactieve of reumatoïde artritis of een tumor (in de knie komen zeer zelden een osteosarcoom of tenosynoviale reusceltumor voor), zijn er een aantal andere differentiaaldiagnoses die uitgesloten dienen te worden, voordat je mag spreken van PFP. De meest voorkomende andere aandoeningen die anterieure kniepijn kunnen ver oorzaken zijn:
- patellapees- of quadricepspees tendinopathie;
- Osgood-Schlatter of Sinding- Larsen-Johansson;
- patellofemoraal chondraaldefect;
- osteochondritis dissecans (OD);
- bursitis prepatellaris;
- plica syndroom;
- klachten aan het vetlichaam van Hoffa.
In tabel 2 zijn de belangrijkste overeenkomsten en verschillen tussen deze andere aandoeningen en PFP samengevat.
Aanvullend onderzoek (röntgenfoto, MRI en/of CT scan) kan alleen zinvol zijn voor het uitsluiten van differentiaaldiagnoses, zoals een chondraaldefect, artrose of OD.
| DD | Onstaan | Pijnklachten | Lichamelijk onderzoek |
|---|---|---|---|
| Patellapees- of quadricepspees tendinopathie | Meestal geleidelijk, soms acuut door een val. | Vooral aanwezig bij pees- belastende sportactiviteiten, zoals aanzetten, afremmen, springen. | Met één vinger lokaliseerbare pijn. |
| Osgood-Schlatter of Sinding-Larsen-Johansson | Geleidelijk bij jeugdige sporters in de groei. | Tijdens peesbelastende (sport) activiteiten, zoals aanzetten, afremmen, springen. | Met één vinger lokaliseerbare pijn. Bij Osgood-Schlatter is er soms een verdikking van de tuberositas tibiae te zien. |
| Patellofemoraal chondraaldefect | Meestal na een trauma. | In de knie, hoek van flexie afhankelijk van defect. | In de acute situatie zwelling van de knie. |
| Osteochondritis dissecans (OD) | Vermoedelijk na herhaalde (micro)traumata bij actieve sportbeoefening. | Bij belastende activiteiten als traplopen of sporten. Er kunnen ook wisselend slotklachten aanwezig zijn als het stukje bot loslaat. | Zwelling na belasting. |
| Bursitis prepatellaris | Vaak vrij abrupt na een periode van lange druk op de bursa (bijvoorbeeld veel op de knieën zitten). | Vooral aanwezig bij (mecha- nische) druk op de bursa, dus ook bij flexie van de knie. | Vaak een duidelijke zwelling waarneembaar anterieur van de patella. |
| Plica syndroom | Soms na repeterende flexiebelasting knie, soms na een trauma of knieoperatie. | Bij actieve eindextensie of flexiebelastende activiteiten. Popsensatie bij patella belas- tende activiteiten. Voornamelijk proximomediaal gelokaliseerd. | Met één vinger lokaliseerbare pijn, provocatie bij palpatie. |
| Klachten aan het vetlichaam van Hoffa | Soms geleidelijk, soms na een trauma. | Vooral aanwezig bij activiteiten in extensie. | Hoffa lokaal drukpijnlijk, zwelling van Hoffa. |
Tabel 2 | Belangrijkste kenmerken van differentiaaldiagnoses (DD) voor anterieure kniepijn.
Conclusie
Na anamnese en lichamelijk onderzoek en het uitsluiten van andere diagnoses weet je het: deze patiënt heeft PFP. Maar dan? Hoe moet je het aanpakken? Er kunnen vier subcategorieën patiënten met patellofemorale pijn onderscheiden worden:1
- overbelasting zonder andere beperkingen;
- beperkingen in beweeglijkheid, voornamelijk in de beweegketen (arthrogeen en/of myofasciaal);
- beperkingen in spierkracht;
- beperkingen in neuromusculaire controle.
Het lastige is dat er bij een patiënt ook combinaties van deze subcategorieën aanwezig kunnen zijn. Ze geven echter richting aan je behandeling en laten zien dat een aanpak in de bovengenoemde volgorde de meest logische is. In deel twee van dit artikel gaan we dieper in op de behandeling van patiënten met PFP. Een tipje van de sluier: een individuele aanpak, gericht op de aanwezige intrinsieke en extrinsieke factoren, is de meest effectieve behandelstrategie!6
Door: Nicky van Melick
1. Willy RW et al. (2019). Patellofemoral pain. Clinical practice guidelines linked to the International Classification of Functioning, Disability and Health from the Academy of Orthopaedic Physical Therapy of the American Physical Therapy Association. Journal of Orthopaedic & Sports Physical Therapy, 49 (9), CPG1- CPG95.
2. Crossley KM et al. (2016). 2016 Patellofemoral pain consensus statement from the 4th International Patellofemoral Research Retreat, Manchester. Part 1: terminology, definitions, clinical examination, natural history, patellofemoral osteoarthritis and patient-reported outcome measures. British Journal of Sports Medicine, 50 (14), 839-843.
3. Kaiser JM et al. (2017). Effect of loading on in vivo tibiofemoral and patellofemoral kinematics of healthy and ACL-reconstructed knees. American Journal of Sports Medicine, 45 (14), 3272-3279.
4. Powers CM et al. (2017). Evidence-based framework for a pathomechanical model of patellofemoral pain: 2017 patellofemoral pain consensus statement from the 4th International Patellofemoral Pain Research Retreat, Manchester, UK: part 3. British Journal of Sports Medicine, 51 (15), 1713-1723.
5. Xu Y et al. (2021). Effects of foot strike techniques on running biomechanics: a systematic review and meta-analysis. Sports Health, 13 (1), 71-77.
6. Halabchi F et al. (2015). Additional effects of an individualized risk factor-based approach on pain and the function of patients with patellofemoral pain syndrome: a randomized controlled trial. Clinical Journal of Sports Medicine, 25 (6), 478- 486.
Dit artikel is afkomstig uit SPORTgericht, het vakblad voor Specialisten in Beweging dat elke twee maanden 48 pagina’s hoogwaardige informatie te bieden heeft. Kent u het blad nog niet, of is het al weer even geleden dat u het in handen heeft gehad? Ga dan eens naar https://sport-gericht.nl/ en overweeg een abonnement of een voordelig proefabonnement. Met de actiecode 10FN2212 krijgt u t/m 31 december 2022 10% korting op uw eerste factuur. Ook het bestellen van losse nummers en losse artikelen is mogelijk.






